Ο διαβήτης τύπου 1, γνωστός και ως ινσουλινοεξαρτώμενος σακχαρώδης διαβήτης - IDDM - ή νεανικός διαβήτης, εμφανίζεται όταν το πάγκρεας δεν παράγει αρκετή ινσουλίνη επειδή τα κύτταρα που παράγουν ινσουλίνη καταστρέφονται από το ανοσοποιητικό σύστημα.
Χωρίς ινσουλίνη, η ζάχαρη δεν μπορεί να εισέλθει στα κύτταρα. Έτσι, παραμένει στο αίμα, γεγονός που οδηγεί σε υπεργλυκαιμία - υψηλά επίπεδα σακχάρου στο αίμα. Ο τύπος 1 είναι πιο κοινός σε παιδιά και νεαρούς ενήλικες.
Πλέον πιστεύεται ότι ο διαβήτης αναπτύσσεται σταδιακά για πολλούς μήνες ή και χρόνια. Το ανοσοποιητικό σύστημα καταστρέφει όλο και περισσότερα κύτταρα που παράγουν ινσουλίνη (βήτα) στο πάγκρεας με την πάροδο του χρόνου μέχρι να τεθεί η διάγνωση του διαβήτη τύπου 1.
Ποιος αναπτύσσει διαβήτη τύπου 1;
Ο διαβήτης τύπου 1 εμφανίζεται συχνότερα σε παιδιά και νεαρούς ενήλικες, αν και η ασθένεια μπορεί να εμφανιστεί σε οποιαδήποτε ηλικία. Σύμφωνα με πρόσφατα στοιχεία, σχεδόν οι μισοί από τους ανθρώπους που αναπτύσσουν αυτόν τον τύπο διαβήτη διαγιγνώσκονται μετά την ηλικία των 30 ετών.
Ο διαβήτης τύπου 1 αντιπροσωπεύει περίπου το 5-10% όλων των διαγνωσμένων περιπτώσεων διαβήτη.
Τι προκαλεί διαβήτη τύπου 1;
Η αιτία του διαβήτη τύπου 1 δεν έχει τεκμηριωθεί, αλλά τα ακόλουθα είναι γνωστά με βεβαιότητα:
- Η καταστροφή των βήτα κυττάρων που παράγουν ινσουλίνη συμβαίνει λόγω βλάβης που προκαλείται από το δικό του ανοσοποιητικό σύστημα.
- Υπάρχουν λόγοι που διεγείρουν το ανοσοποιητικό σύστημα να επιτεθεί στα βήτα κύτταρα.
- Υπάρχουν γονίδια που αυξάνουν τον κίνδυνο εμφάνισης διαβήτη τύπου 1, αλλά αυτοί δεν είναι οι μόνοι παράγοντες που εμπλέκονται.
- Δεν έχουν βρεθεί ακόμη αποδεδειγμένα ερεθίσματα στο περιβάλλον, ωστόσο, οι επιστήμονες υποπτεύονται ότι θα μπορούσαν να είναι ιογενείς λοιμώξεις και ορισμένα μόρια που βρίσκονται στο περιβάλλον και τα τρόφιμα.
Παράγοντες κινδύνου για την ανάπτυξη διαβήτη τύπου 1
Οποιοσδήποτε συνδυασμός των παρακάτω παραγόντων μπορεί να αυξήσει τον κίνδυνο εμφάνισης διαβήτη τύπου 1:
- Αυτοανοσία. Το ανοσοποιητικό σύστημα συνήθως μας προστατεύει από ασθένειες, αλλά στην περίπτωση του διαβήτη τύπου 1, στρέφεται ενάντια στα κύτταρα του παγκρέατος που παράγουν ινσουλίνη (βήτα κύτταρα). Εάν έχετε οποιοδήποτε τύπο αυτοάνοσης νόσου, ο κίνδυνος εμφάνισης διαβήτη αυξάνεται. Η παρουσία αντισωμάτων κατά του διαβήτη μπορεί να ελεγχθεί. Ένα συγκεκριμένα ονομάζεται GAD65. Η μέτρησή του στην αρχή της νόσου μπορεί να σας βοηθήσει να προσδιορίσετε εάν έχετε διαβήτη τύπου 1 και να τον διαφοροποιήσετε από τον τύπο 2.
- Γονίδια.Τα άτομα με διαβήτη τύπου 1 είναι πιο πιθανό να κληρονομήσουν γονίδια που τους θέτουν σε κίνδυνο. Έχουν εντοπιστεί περισσότερα από 50 γονίδια που μπορεί να αυξήσουν τον κίνδυνο εμφάνισης διαβήτη τύπου 1. Όμως τα γονίδια είναι μόνο ένα μέρος της αιτίας· στην πραγματικότητα, περίπου το 90% των ατόμων με διαβήτη τύπου 1 δεν έχουν οικογενειακό ιστορικό της νόσου. Αν και άλλα μέλη της οικογένειας μπορεί να έχουν τα ίδια γονίδια «κινδύνου», ο συνολικός κίνδυνος διαβήτη τύπου 1 σε πολλά μέλη της οικογένειας είναι συνήθως χαμηλός.
Άλλοι πιθανοί παράγοντες κινδύνου περιλαμβάνουν:
- Έκθεση σε ορισμένους ιούς, όπως ο ιός Epstein-Barr, ο ιός Coxsackie και άλλοι εντεροϊοί και ο ιός της παρωτίτιδας.
- Πρώιμη έκθεση στο αγελαδινό γάλα.
- Λοιμώξεις του ανώτερου αναπνευστικού σε νεαρή ηλικία.
Συμπτώματα διαβήτη τύπου 1
Όταν τα επίπεδα γλυκόζης στο αίμα γίνουν πολύ υψηλά, το σώμα θα κάνει ό, τι μπορεί για να προσπαθήσει να αφαιρέσει τη γλυκόζη από το αίμα.
Τα συμπτώματα του διαβήτη τύπου 1 μπορεί να περιλαμβάνουν οποιονδήποτε συνδυασμό από τις ακόλουθες καταστάσεις:
- Συχνουρία.
- Αυξημένη δίψα.
- Αυξημένη όρεξη.
- Απώλεια βάρους.
- Κούραση.
- Θολή όραση.
- Ναυτία, έμετος, πόνος στην κοιλιά.
Κλασικά συμπτώματα: υπερβολική δίψα, συνεχής πείνα, συχνοουρία (συμπεριλαμβανομένης της νύχτας).
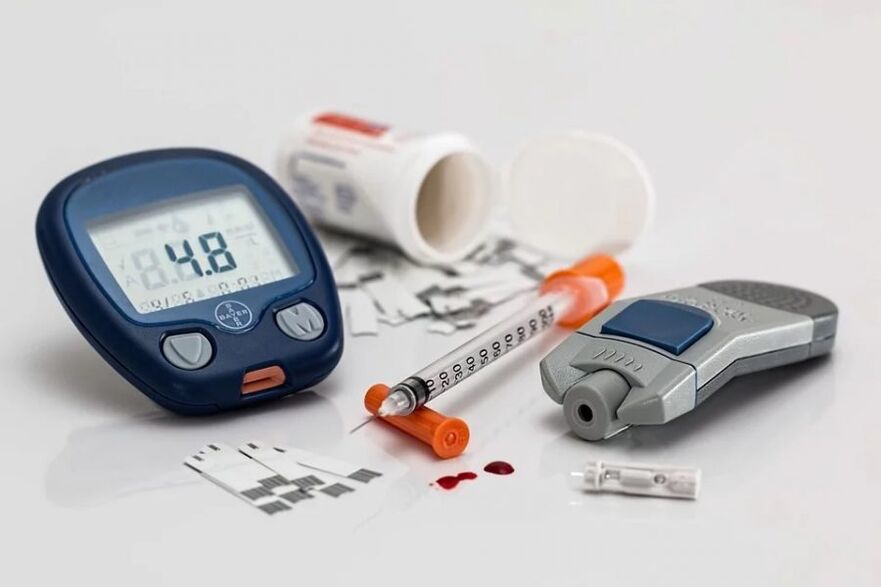
Θεραπεία του διαβήτη τύπου 1
Ο στόχος της θεραπείας είναι να διατηρηθούν τα επίπεδα σακχάρου στο αίμα όσο το δυνατόν πιο κοντά στο φυσιολογικό. Η κύρια θεραπεία για τον διαβήτη τύπου 1 είναι οι ενέσεις ινσουλίνης, καθώς το ίδιο το σώμα δεν παράγει αρκετή ινσουλίνη για τη φυσιολογική λειτουργία των κυττάρων.
Συστατικά της θεραπείας του διαβήτη:
- Ινσουλινοθεραπεία.
- Παρακολούθηση γλυκόζης.
- Προγραμματισμός γευμάτων.
- Σωματική δραστηριότητα.
- Έλεγχος και αντιμετώπιση επιπλοκών.
Η περίοδος του μήνα του μέλιτος είναι προσωρινή
Τα άτομα με διαβήτη τύπου 1 (και πολλά με διαβήτη τύπου 2) χρειάζονται ινσουλίνη για το υπόλοιπο της ζωής τους. Ωστόσο, στην ιατρική πρακτική υπάρχουν περιπτώσεις που ονομάζονται περίοδος του μέλιτος, η οποία εμφανίζεται λίγο μετά τη διάγνωση του διαβήτη. Μόλις ένα άτομο αρχίσει να παίρνει ενέσεις ινσουλίνης, το συκώτι διακόπτει την παραγωγή ζάχαρης και λίγη ινσουλίνη εξακολουθεί να παράγεται στα υπόλοιπα βήτα κύτταρα.
Η ανάγκη για ινσουλίνη μειώνεται και το σάκχαρο στο αίμα επανέρχεται σε σχεδόν φυσιολογικά επίπεδα. Μερικές φορές οι άνθρωποι πιστεύουν ότι δεν έχουν διαβήτη, αλλά δεν έχουν. Αυτή η περίοδος μπορεί να διαρκέσει από αρκετές εβδομάδες έως αρκετά χρόνια, αλλά μετά το τέλος του «μήνα του μέλιτος», το σώμα θα χρειαστεί ακόμη περισσότερη ινσουλίνη.
Φάρμακα: τι είναι η ινσουλίνη; Βασικά στοιχεία της θεραπείας με ινσουλίνη
Η ινσουλίνη είναι μια ορμόνη που επιτρέπει στη ζάχαρη, ή τη γλυκόζη, να εισέλθει στα κύτταρα του σώματος για να παράγει ενέργεια.
Όλα τα άτομα με διαβήτη τύπου 1 (και πολλά άτομα με διαβήτη τύπου 2) πρέπει να λαμβάνουν ινσουλίνη κάθε μέρα. Ο γενικός στόχος της θεραπείας τόσο με ινσουλίνη όσο και με άλλα φάρμακα για τον διαβήτη είναι να επιτευχθεί η καλύτερη δυνατή αντιστοιχία μεταξύ της ποσότητας ινσουλίνης που χορηγείται και των αναγκών του ατόμου σε ινσουλίνη κατά τη διάρκεια της ημέρας και της νύχτας. Με αυτόν τον τρόπο, τα επίπεδα σακχάρου στο αίμα μπορούν να διατηρηθούν όσο το δυνατόν πιο κοντά στο φυσιολογικό. Αυτό καθιστά δυνατή την αποφυγή τόσο βραχυπρόθεσμων όσο και μακροπρόθεσμων προβλημάτων που σχετίζονται με τον διαβήτη.
Τα σχέδια θεραπείας βασίζονται στο πρότυπο της ινσουλίνης που εκκρίνεται από το πάγκρεας κατά τη διάρκεια της ημέρας σε άτομα χωρίς διαβήτη. Αυτό περιλαμβάνει τη διασφάλιση ενός αρκετά σταθερού επιπέδου ινσουλίνης (για τον έλεγχο του σακχάρου στο αίμα μεταξύ των γευμάτων και τη νύχτα), μαζί με τη χρήση ινσουλίνης ταχείας δράσης (ή βραχείας δράσης) για τη διαχείριση της ταχείας αύξησης του σακχάρου που εμφανίζεται κατά τη διάρκεια των γευμάτων.
Οι τύποι ινσουλίνης που χρησιμοποιείται και η ποσότητα θα ποικίλλουν ανάλογα με το σχέδιο θεραπείας του διαβήτη σας. Ορισμένα σχήματα περιλαμβάνουν δύο ενέσεις ημερησίως, άλλα περιλαμβάνουν μερικές ακόμη ή τη χρήση αντλίας ινσουλίνης για τον έλεγχο των επιπέδων σακχάρου στο αίμα.
Τύποι ινσουλίνης
Υπάρχουν αρκετοί διαφορετικοί τύποι ινσουλίνης. Διαφέρουν μεταξύ τους στους ακόλουθους δείκτες:
- όταν αρχίσουν να δουλεύουν?
- όταν αναπτύσσεται το μέγιστο αποτέλεσμα που μειώνει τα επίπεδα σακχάρου στο αίμα.
- πόσο διαρκεί το αποτέλεσμα;
Να θυμάστε ότι ο πραγματικός χρόνος μέχρι το μέγιστο αποτέλεσμα και η διάρκεια της δράσης διαφέρει όχι μόνο από άτομο σε άτομο, αλλά ακόμη και από μέρα σε μέρα, καθώς η αλληλεπίδραση και η ανταπόκριση του οργανισμού στην ινσουλίνη μπορεί να αλλάξουν. Επομένως, είναι σημαντικό να ελέγχετε συχνά τα επίπεδα σακχάρου στο αίμα σας.

Ινσουλίνη ταχείας δράσης
- Πότε αρχίζει να λειτουργεί: 10–15 λεπτά.
- Όταν αναπτύσσεται το μέγιστο αποτέλεσμα: 30–90 λεπτά.
- Διάρκεια δράσης: 4 ώρες.
- Πώς λειτουργεί: Ανάλογο της ανθρώπινης ινσουλίνης. Χρησιμοποιείται για να βοηθήσει το σώμα να αντιμετωπίσει τη γλυκόζη που απορροφάται κατά τη διάρκεια των γευμάτων. Για καλύτερα αποτελέσματα, χρησιμοποιήστε το λίγα λεπτά πριν ή λίγο πριν τα γεύματα. Διαφανές, μπορεί να αναμιχθεί σε μία σύριγγα με ινσουλίνη ενδιάμεσης δράσης.
| Τύπος ινσουλίνης | Κλινική και φαρμακολογική ομάδα | Δραστική ουσία | Έναρξη δράσης | Κορυφαία δράση | Διάρκεια δράσης |
|---|---|---|---|---|---|
| ΓΡΗΓΟΡΗ αντίδραση | Ανάλογο ανθρώπινης ινσουλίνης | Ινσουλίνη lispro | από 0 έως 15 λεπτά | 30-70 λεπτά | 2-4 ώρες |
| ΓΡΗΓΟΡΗ αντίδραση | Ανάλογο ανθρώπινης ινσουλίνης | Ινσουλίνη aspart | 10 λεπτά | 40 λεπτά | έως 4 ώρες (μέσος όρος 3) |
| ΓΡΗΓΟΡΗ αντίδραση | Ανάλογο ανθρώπινης ινσουλίνης | Ινσουλίνη glulisine | από 0 έως 10 λεπτά | 55 λεπτά | 3 ώρες |
Ινσουλίνη βραχείας δράσης
- Πότε αρχίζει να λειτουργεί: 30–60 λεπτά.
- Όταν αναπτύσσεται το μέγιστο αποτέλεσμα: 2–4 ώρες.
- Διάρκεια δράσης: 6–9 ώρες.
- Πώς λειτουργεί: Χρησιμοποιείται για να βοηθήσει το σώμα να αντιμετωπίσει τη γλυκόζη, η οποία απορροφάται από τα τρόφιμα αλλά διαρκεί περισσότερο από την ινσουλίνη ταχείας δράσης. Χρησιμοποιήστε το 30 λεπτά πριν από τα γεύματα. Διαφανές, μπορεί να αναμιχθεί με ινσουλίνη ενδιάμεσης δράσης σε μία σύριγγα.
Όλες οι ινσουλίνες βραχείας δράσης είναι διαλυτές ινσουλίνες που λαμβάνονται με γενετική μηχανική.
Ινσουλίνη ενδιάμεσης δράσης
- Πότε αρχίζει να λειτουργεί: 1–4 ώρες.
- Όταν αναπτύσσεται το μέγιστο αποτέλεσμα: 3–14 ώρες.
- Διάρκεια δράσης: 10–24 ώρες.
- Πώς λειτουργεί: Χρησιμοποιείται για τον έλεγχο των επιπέδων γλυκόζης το βράδυ και μεταξύ των γευμάτων. Θολό, μπορεί να αναμιχθεί με ινσουλίνη ταχείας και βραχείας δράσης σε μία σύριγγα.
Όλες οι ινσουλίνες ενδιάμεσης δράσης είναι ισοφανική ινσουλίνη και λαμβάνονται με τη χρήση γενετικής μηχανικής.
Πρέπει να σημειωθεί ότι όλα αυτά τα είδη ινσουλίνης επιτρέπεται να αναμειγνύονται, αλλά δεν συνιστάται, γιατίτο σφάλμα δοσολογίας αυξάνεται. Εάν χρησιμοποιείται συνδυασμός, η ινσουλίνη βραχείας δράσης λαμβάνεται πάντα πρώτα και η ένεση γίνεται αμέσως μετά την ανάμειξη.
Ινσουλίνη μακράς δράσης
- Πότε αρχίζει να λειτουργεί: 1–2 ώρες.
- Όταν λειτουργεί πιο έντονα: δεν φτάνει στο μέγιστο, δεν υπάρχει κορυφή.
- Διάρκεια δράσης: 18–24 ώρες.
- Πώς λειτουργεί: Χρησιμοποιείται για τον έλεγχο των επιπέδων γλυκόζης μεταξύ των γευμάτων και τη νύχτα. Διαφανές, άχρωμο, δεν μπορεί να αναμιχθεί με άλλες ινσουλίνες.
Τα πιο συχνά χρησιμοποιούμενα:
| Τύπος ινσουλίνης | Κλινική και φαρμακολογική ομάδα | Δραστική ουσία | Έναρξη δράσης | Μέγιστο αποτέλεσμα | Διάρκεια |
|---|---|---|---|---|---|
| Μακράς υποκριτική | Ανάλογο ανθρώπινης ινσουλίνης | Ινσουλίνη glargine | Μετά από 1 ώρα | Η κορυφή δεν εκφράζεται | 24 ώρες (μέσος όρος)
29 ώρες (μέγιστο) |
| Μακράς υποκριτική | Ανάλογο ανθρώπινης ινσουλίνης | Ινσουλίνη detemir | σε περίπου 1 ώρα | Η κορυφή δεν εκφράζεται. Μέγιστο αποτέλεσμα από 3-4 έως 14 ώρες. |
έως 24 ώρες (ανάλογα με τη δόση) |
Ινσουλίνη glargine.Χορηγείται μία φορά την ημέρα ανά πάσα στιγμή, αλλά κάθε μέρα την ίδια ώρα της ημέρας. Εγκρίθηκε για χρήση σε παιδιά ηλικίας άνω των 2 ετών (πριν από αυτή την ηλικία δεν υπάρχουν κλινικά δεδομένα για την ασφάλεια). Είναι απαραίτητο να προσαρμόζεται η δόση κατά την αλλαγή του σωματικού βάρους ή του τρόπου ζωής (αλλαγή διατροφής, τύπος σωματικής δραστηριότητας, αλλαγή από άλλους τύπους ινσουλίνης).
Χρησιμοποιείται για τη θεραπεία οποιουδήποτε τύπου διαβήτη (συμπεριλαμβανομένου του τύπου 2, τόσο σε συνδυασμό όσο και ως μονοθεραπεία). Δεν ενδείκνυται για τη θεραπεία της κετοξέωσης (καθώς έχει μακρά έναρξη δράσης).
Insulin detemir.Χορηγείται 1-2 φορές την ημέρα. Εάν απαιτείται διπλή δόση, εφαρμόστε με μεσοδιάστημα 12 ωρών. Απαιτείται προσαρμογή της δόσης και προσεκτική παρακολούθηση της γλυκόζης σε ηλικιωμένους, με μειωμένη ηπατική λειτουργία, νεφρική λειτουργία ή αυξημένη φυσική δραστηριότητα. Χρησιμοποιείται για τη θεραπεία του ινσουλινοεξαρτώμενου διαβήτη σε ενήλικες και παιδιά ηλικίας άνω των 6 ετών.
Συμβουλές για τη χρήση ινσουλίνης
Πριν κάνετε την ένεση ινσουλίνης, ελέγχετε πάντα τη φιάλη για να βεβαιωθείτε ότι κάνετε την ένεση του σωστού τύπου ινσουλίνης και ότι δεν έχει λήξει. Θα πρέπει επίσης να επιθεωρήσετε το φιαλίδιο για αλλαγές στην ινσουλίνη - για παράδειγμα, μην χρησιμοποιείτε ινσουλίνη που περιέχει σωματίδια ή κρυστάλλους που επιπλέουν.
Ακολουθούν ορισμένες συστάσεις για την αποθήκευση της ινσουλίνης σε φιαλίδια (οι οδηγίες του κατασκευαστή για τη φύλαξη των στυλό ινσουλίνης ποικίλλουν, ελέγξτε τις πριν από τη χρήση):
- Τα αχρησιμοποίητα φιαλίδια ινσουλίνης πρέπει να φυλάσσονται στο ψυγείο. Πετάξτε την ινσουλίνη που έχει καταψυχθεί ή έχει λήξει.
- Τα φιαλίδια ινσουλίνης που έχουν ξεκινήσει μπορούν να διατηρηθούν στο ψυγείο ή να αποθηκευτούν σε θερμοκρασία δωματίου.
- Προσέξτε να μην υπερθερμάνετε το μπουκάλι. Μην το αφήνετε σε άμεσο ηλιακό φως ή σε αυτοκίνητο μια ηλιόλουστη ή ζεστή μέρα. Όταν ταξιδεύετε ή σε υπαίθριες δραστηριότητες, αποθηκεύετε την ινσουλίνη ως ευπαθή (αλλά μην την καταψύχετε).
- Ανάλογα με τον τύπο της ινσουλίνης, τα ανοιχτά φιαλίδια θα πρέπει να απορρίπτονται μετά από 4 έως 6 εβδομάδες (δείτε τις οδηγίες του κατασκευαστή), ανεξάρτητα από το εάν η ινσουλίνη έχει τελειώσει ή όχι.
Χορήγηση ινσουλίνης
Η ινσουλίνη καταστρέφεται όταν λαμβάνεται από το στόμα υπό τη δράση του υδροχλωρικού οξέος του στομάχου και των ενζύμων του γαστρικού και εντερικού υγρού, επομένως δεν παράγεται σε μορφή δισκίου. Προς το παρόν, ο μόνος τρόπος εισαγωγής ινσουλίνης στο σώμα είναι με ένεση ή με χρήση αντλίας ινσουλίνης.
Η ινσουλίνη χορηγείται υποδόρια και δεν μπορεί να ενίεται στους μύες ή απευθείας στο αίμα. Μετά την ένεση, δεν πρέπει να κάνετε μασάζ στο σημείο της ένεσης· πρέπει να λαμβάνεται μέριμνα ώστε να μην εισέλθει σε αιμοφόρο αγγείο.
Η απορρόφηση της ινσουλίνης ποικίλλει ανάλογα με το μέρος του σώματος όπου γίνεται η ένεση. Το δέρμα της κοιλιάς απορροφά την ινσουλίνη γρηγορότερα, έτσι οι περισσότεροι διαβητικοί την εγχέουν στην περιοχή της κοιλιάς. Άλλα σημεία για την ένεση ινσουλίνης: ώμος, μηρός, γλουτοί και η περιοχή της ένεσης πρέπει να εναλλάσσονται (να αλλάζουν κάθε μήνα).
Η ινσουλίνη μπορεί να χορηγηθεί χρησιμοποιώντας μια σύριγγα ινσουλίνης, μια πένα ινσουλίνης με λεπτή βελόνα ή μια αντλία ινσουλίνης. Κάθε μέθοδος επιλέγεται για συγκεκριμένο σκοπό και βασίζεται στις ανάγκες του ατόμου.
Η μεγάλη γκάμα συσκευών έγχυσης που διατίθενται σήμερα κάνει την ένεση ινσουλίνης πολύ πιο εύκολη από ό, τι πιστεύουν οι περισσότεροι.
Σύριγγες ινσουλίνης
Επί του παρόντος, οι σύριγγες ινσουλίνης είναι η πιο κοινή μέθοδος χορήγησης ινσουλίνης. Είναι σχεδιασμένα για άνετη, ανώδυνη ένεση.
Η σύριγγα ινσουλίνης έχει ειδικό μέγεθος βελόνας για την εξασφάλιση αυστηρής υποδόριας χορήγησης. Τα βαρέλια της σύριγγας επισημαίνονται τόσο με ml όσο και με μονάδες.
Για να αποφύγετε την υποδοσολογία ή την υπερδοσολογία, είναι σημαντικό να γνωρίζετε πώς να μετράτε τη δόση ινσουλίνης σας στη συσκευή. Ένας ενδοκρινολόγος θα βοηθήσει σε αυτό.
Οι σύριγγες πρέπει να χρησιμοποιούνται μία φορά και μετά να απορρίπτονται.
Στυλό σύριγγας ινσουλίνης
Πολλοί διαβητικοί βρίσκουν τα στυλό ευκολότερα και πιο βολικά στη χρήση από τις σύριγγες. Εάν έχετε προβλήματα όρασης ή έχετε αρθρίτιδα που δυσκολεύει την κίνηση των αρθρώσεων σας, είναι προτιμότερο να χρησιμοποιήσετε στυλό ινσουλίνης.
Οι συσκευές διατίθενται σε διάφορα σχήματα και μεγέθη και μεταφέρονται εύκολα. Ένα φυσίγγιο ινσουλίνης (3 ml που περιέχει 300 μονάδες ινσουλίνης) τοποθετείται στη συσκευή και, στη συνέχεια, ρυθμίζεται η απαιτούμενη δόση ινσουλίνης για όλες τις ενέσεις μέχρι να εξαντληθεί (πράγμα βολικό γιατί δεν χρειάζεται να λαμβάνετε δόση κάθε φορά, ειδικά για άτομα με κακή όραση ή απώλεια χρόνου εάν απαιτείται επείγουσα ένεση).
Η ένεση ινσουλίνης γίνεται με το πάτημα ενός κουμπιού. Όταν τελειώσει η κασέτα, πρέπει να αντικατασταθεί. Ορισμένες συσκευές τύπου πένας είναι προγεμισμένες με ινσουλίνη και ολόκληρη η συσκευή είναι μίας χρήσης.
Αντλία ινσουλίνης
Μια αντλία ινσουλίνης είναι μια συσκευή για συνεχή παροχή ινσουλίνης. Πιστεύεται ότι αυτή είναι η πιο βολική επιλογή για τη χορήγηση ινσουλίνης, επιτρέποντάς σας να ελέγχετε αποτελεσματικότερα τα επίπεδα σακχάρου σας. Πλεονεκτήματα:
- μιμείται το έργο του παγκρέατος.
- Η 24ωρη παράδοση ορισμένων δόσεων ινσουλίνης που καθορίζονται στις ρυθμίσεις είναι εγγυημένη.
- η εισαγωγή δεν ελέγχεται από άτομο, αλλά από μικροεπεξεργαστή.
- η δόση προσαρμόζεται λαμβάνοντας υπόψη την πρόσληψη τροφής και τη σωματική δραστηριότητα.
Οι μικροδόσεις χορηγούνται συνεχώς χωρίς έντονη αιχμή ή μείωση της δράσης, γεγονός που εξαλείφει την υπο- και την υπεργλυκαιμία.
Τι μπορεί να συμβεί εάν ο διαβήτης δεν είναι υπό έλεγχο;
Το πολύ ή πολύ λίγο σάκχαρο στο αίμα μπορεί να οδηγήσει σε σοβαρές επιπλοκές που απαιτούν επείγουσα φροντίδα. Αυτά περιλαμβάνουν:
- υπογλυκαιμία,
- υπεργλυκαιμία,
- διαβητική κετοξέωση.
Υπογλυκαιμίαεμφανίζεται όταν δεν υπάρχει αρκετή γλυκόζη ή σάκχαρο στο αίμα. Τα συμπτώματα εμφανίζονται συνήθως όταν τα επίπεδα σακχάρου στο αίμα είναι κάτω από 70 mg/dL. Αυτός ο αριθμός μπορεί να διαφέρει.
Τα άτομα με ήπια υπογλυκαιμία μπορεί να εμφανίσουν τα ακόλουθα πρώιμα συμπτώματα:
- Πείνα;
- τρόμος ή τρέμουλο?
- ιδρώνοντας;
- χλωμό δέρμα (ειδικά το πρόσωπο).
- γρήγορος ή ακανόνιστος καρδιακός παλμός.
- ζάλη και αδυναμία?
- θολή όραση;
- σύγχυση.
Η σοβαρή υπογλυκαιμία μπορεί να περιλαμβάνει:
- αδυναμία και κόπωση?
- κακή συγκέντρωση?
- ευερεθιστότητα και νευρικότητα.
- σύγχυση;
- ακατάλληλη συμπεριφορά και αλλαγές προσωπικότητας.
- μυρμήγκιασμα (παραισθησία)
- έλλειψη συντονισμού.
Εάν ένας διαβητικός δεν κάνει καμία ενέργεια, μπορεί να συμβούν τα ακόλουθα:
- επιληπτικές κρίσεις?
- απώλεια συνείδησης;
- κώμα.
Η σοβαρή υπογλυκαιμία μπορεί να είναι απειλητική για τη ζωή εάν ο διαβητικός δεν αντιληφθεί τα προειδοποιητικά σημάδια από νωρίς, δεν παίρνει τη ζάχαρη που πρέπει να έχει μαζί του ανά πάσα στιγμή και δεν ζητήσει ιατρική βοήθεια. Εάν η κατάσταση επιδεινωθεί, είναι απειλητική για τη ζωή και μπορεί να οδηγήσει σε θάνατο.
Υπάρχουν ήπιες (έως 8, 2 mmol/l), μέτριες (8, 3–11, 0 mmol/l) και σοβαρές (πάνω από 11, 1 mmol/l)υπεργλυκαιμία.
Κύρια χαρακτηριστικά:
- πολύ έντονη δίψα?
- πολύ συχνή ούρηση?
- ξερό στόμα;
- σπάνια θορυβώδη αναπνοή?
- ομίχλη στα μάτια.
Όταν το σάκχαρο του αίματος αυξάνεται περισσότερο από 15 mmol/l, ο κίνδυνος κετοξέωσης αυξάνεται· περισσότερο από 33, 3 mmol/l – υπερωσμωτικό μη κετωτικό σύνδρομο (υπερωσμωτικό κώμα). Αυτές οι καταστάσεις συνοδεύονται από σοβαρή αφυδάτωση, απώλεια συνείδησης, η οποία μπορεί να οδηγήσει σε κώμα και θάνατο.
Στα πρώτα σημάδια υπεργλυκαιμίας, ένας διαβητικός πρέπει να μετρήσει το σάκχαρο στο αίμα και να κάνει ένεση ινσουλίνης. Εάν η κατάσταση επιδεινωθεί, πρέπει να καλέσετε επείγουσα βοήθεια.
Εάν ο διαβήτης αφεθεί ανεξέλεγκτος μακροπρόθεσμα, μπορεί να αυξήσει τον κίνδυνο εμφάνισης καρδιακής νόσου, καθώς και εγκεφαλικού επεισοδίου, νεφρικής νόσου (διαβητική νεφροπάθεια), προβλήματα όρασης (διαβητική αμφιβληστροειδοπάθεια και τύφλωση) και βλάβη του νευρικού συστήματος (διαβητική νευροπάθεια).
Αυτές οι επιπλοκές δεν επηρεάζουν συνήθως παιδιά ή εφήβους με διαβήτη, στους οποίους η νόσος διαρκεί μόνο λίγα χρόνια. Αλλά μπορούν επίσης να εμφανιστούν σε ενήλικες ασθενείς με διαβήτη, ιδίως εάν ο διαβήτης δεν ελέγχεται - δεν ακολουθούν δίαιτα, δεν χρησιμοποιούν ινσουλίνη και άλλα φάρμακα που συνταγογραφούνται από ενδοκρινολόγο.
Τα παιδιά με διαβήτη χωρίς θεραπεία που δεν ελέγχουν τα επίπεδα σακχάρου στο αίμα τους μπορεί να έχουν προβλήματα με την ανάπτυξη και την ανάπτυξη και ακόμη και καθυστερημένη εφηβεία.
Ο μόνος τρόπος για να αποφύγετε όλες τις επιπλοκές είναι να παρακολουθείτε ανεξάρτητα το σάκχαρό σας καθημερινά, να ακολουθείτε τις συστάσεις ενός ενδοκρινολόγου για τη θεραπεία του διαβήτη και να επισκέπτεστε τακτικά έναν ενδοκρινολόγο, ετησίως έναν καρδιολόγο, νευρολόγο, οφθαλμίατρο και άλλους ειδικούς.























